Die Mühlen der Politik mahlen bekanntlich langsam. Und die Umsetzung von politischen Entscheidungen lässt bedauerlicherweise ebenfalls oft lange auf sich warten. Das gilt auch für das Krebsfrüherkennungsregistergesetz (KFRG), das unter anderem das Einladungsverfahren für die Darmkrebs-Vorsorge gebracht hat. „Es ist ein Schritt in die richtige Richtung“, sagt Dr. Albert Beyer vom Berufsverband der niedergelassenen Magen-Darm-Ärzte. „Ein Schritt, den man nicht kleinreden, sondern befeuern sollte.“
Das im Rahmen des Nationalen Krebsplans entwickelte Gesetz führt neben dem persönlichen Einladungsverfahren auch die Berücksichtigung von Unterschieden in der Darmkrebs-Häufigkeit bei Männern und Frauen ein. Männer können die Darmspiegelung jetzt bereits mit 50 Jahren in Anspruch nehmen. „Wir Magen-Darm-Ärzte sehen die zwar noch zögerliche, aber deutlich erkennbare Erhöhung der Inanspruchnahme als ersten Erfolg der jahrelangen Bemühungen, die Darmkrebs-Vorsorge voranzubringen“, betont Dr. Beyer.
Gleichzeitig weist er allerdings nachdrücklich darauf hin, dass weitere Schritte zur Verbesserung nötig sind. Das betrifft zum einen die Umsetzung der gesetzlichen Vorgaben. „Wünschenswert wäre eine prägnantere Information der Bürger im Zusammenhang mit der Einladung zum Screening, um die informierte Entscheidung für den Vorsorge-Termin beim Magen-Darm-Arzt zu erleichtern“, so Dr. Beyer.
Notwendig wäre darüber hinaus eine gesetzliche Präzisierung, die eine gezieltere Ansprache von Risikogruppen einbezieht. Die niedergelassenen Magen-Darm-Ärzte setzen sich seit langem dafür ein, Angehörige von Darmkrebs-Betroffenen bezüglich ihres erhöhten Erkrankungsrisikos aufzuklären. Der Berufsverband hat unter Federführung von Priv.-Doz. Dr. Christoph Schmidt ein detailliertes Projekt zu diesem Thema vorgelegt und hofft auf Unterstützung bei dessen Implementierung.
Inakzeptabel ist das Durcheinander bei der Frage, ob eine Darmspiegelung nach positivem immunologischen Stuhltest Vorsorge ist oder nicht. „Der Stuhltest ist nur ein Indikator, erst die Abklärung durch eine Koloskopie bringt die Sicherheit, dass kein Darmkrebs vorliegt bzw. entstehen kann. Früherkennung ohne Abklärung verdächtiger Befunde ist keine Früherkennung!“, macht Dr. Beyer unmissverständlich klar.
Newsletter September 2020
In dieser Ausgabe mit folgenden Themen:
-
- „Darmkrebs macht keine Pause“
Endoskopie- und Vorsorgeuntersuchungen in Zeiten von Corona in der Gastro-Praxis Herne - Hygiene war uns schon immer ein Anliegen – neue Waschmaschinen
- Das Einladungsverfahren zur Darmkrebsvorsorge zeigt erste Erfolge!
- Biologika Infliximab (Remsima®) und Vedolizumab (Entyvio®) zur Behandlung von Morbus Crohn und Colitis ulcerosa jetzt auch in subkutaner Anwendung zugelassen
- „Darmkrebs macht keine Pause“
Corona-Pandemie hat auch die Darmkrebsvorsorge beeinträchtigt
Führende Experten haben in einem Webinar der Stiftung LebensBlicke unter Moderation des Vorstandsvorsitzenden Professor Dr. J.F. Riemann über die Auswirkungen der Corona-Pandemie auf die gastroenterologische Praxis referiert und diskutiert. Infolge des fast zweimonatigen Lockdown haben nach einer Umfrage des Berufsverbandes niedergelassener Gastroenterologen (bng) 82,5% der Praxen über einen deutlichen Rückgang der Nachfrage nach Vorsorge-Koloskopien berichtet. Nur ca. 23% der Praxen boten auch während des Lockdown Vorsorgekoloskopien an. In der Anfangsphase konnte in 62,2% der Praxen Schutzausrüstung in nicht ausreichender Menge beschafft werden. Die später dann mögliche Beschaffung zusätzlicher Schutzausrüstung bedeutete für nahezu alle Praxen einen deutlichen finanziellen Mehraufwand, dessen Erstattung noch nicht gesichert ist. 30% der Praxen gaben an, dringliche Endoskopien aus benachbarten Kliniken übernommen zu haben, deren Endoskopie-Einheiten vorübergehend geschlossen waren. Interessant, aber nicht unerwartet war in der Pandemie auch eine erhebliche Zunahme des Beratungsbedarfs. In über 50% der Praxen wurden deshalb auch zusätzlichen Video- oder Telefonsprechstunden angeboten. Inzwischen sind fast alle Praxen zum Normalbetrieb zurückgekehrt. „Es bleibt abzuwarten, welche Auswirkungen der zeitweilige Rückgang an Vorsorge langfristig auf Morbidität und Mortalität des kolorektalen Karzinoms hat“, so Vorstandsmitglied der Stiftung, Sprecher der bng-Fachgruppe und einer der Referenten des Webinars, Dr. Dietrich Hüppe. www.lebensblicke.de.

147. Sitzung des Gastroenterologischen Arbeitskreises
Am Montag, 5. Oktober 2020, 20 Uhr, findet die 147. Sitzung des Gastroenterologischen Arbeitskreises Herne im EvK Herne, Wiescherstraße 24, 44623 Herne, statt.
Folgende Beiträge sind bisher eingegangen:
- Sigmadivertikulitis – Alles beim Alten?
T. Glatz, D. Bausch - Blickdiagnose-Videos erzählen Geschichten: Meine Top 10
M. Sandmann - Vorstellung Originalarbeit: Epidemiologie des akuten Leberversagens (N.Weiler et al., Dtsch Ärtebl 2020;117:43-50)
M.v.d.Ohe
Qualitätsbericht 2019
Wir veröffentlichen in diesem Jahr zum 15. Mal im Rahmen unseres Qualitätsmanagements die wesentlichen Leistungen unserer Praxis.
Hepatitis E: Rohfleisch bleibt ein Risiko, aber Blutprodukte werden endlich sicher
Lange Zeit galt Hepatitis E als Erreger aus fernen Ländern. Man dachte, das Lebervirus sei nur bei Reisenden aus Indien zu finden. So blieb Jahrzehnte lang verborgen, dass das Hepatitis-E-Virus schon längst bei uns heimisch ist. Neuere Erkenntnisse zeigen sogar, dass kein Hepatitisvirus in Deutschland häufiger vorkommt: Laut Schätzungen des Robert-Koch-Instituts hat möglicherweise jeder sechste Bundesbürger (knapp 17%) bereits eine Infektion mit diesem Virus durchgemacht. Mit steigendem Lebensalter ist die Wahrscheinlichkeit dabei höher: Nur jeder zwanzigste unter 30 Jahren war schon einmal infiziert, bei den über 60-Jährigen hat jeder Vierte Antikörper gegen Hepatitis E.
Weltweit infizieren sich laut WHO-Schätzungen etwa 20 Millionen Menschen im Jahr neu mit dem Hepatitis-E-Virus und über 40.000 sterben an den Folgen. In Entwicklungsländern wird Hepatitis E ähnlich wie das Hepatitis-A-Virus übertragen, insbesondere durch verschmutztes Wasser. In Deutschland sind vor allem ungekochtes Fleisch von Schweinen und Wildtieren sowie Meeresfrüchte ein Infektionsweg. Schweinemett wird hier besonders häufig genannt, doch in den letzten Jahren gab es auch für andere Rohfleischprodukte Rückrufaktionen von Supermärkten. Doch auch Vegetarier sind nicht immer vor Hepatitis E geschützt, da der Erreger auch in Feldfrüchten wie z.B. Erdbeeren auftreten kann.
Ein Großteil der Hepatitis-E-Infektionen kommt und geht unbemerkt vorüber. Möglich sind aber auch Hepatitis-typische Symptome wie z.B. eine Gelbsucht, bei der sich das Augenweiß und die Haut gelb färben, sowie Übelkeit, Müdigkeit und erhöhte Temperatur. Riskant ist eine Infektion, wenn Menschen schon schwer leberkrank sind – dann kann Hepatitis E auch zum Tod durch Leberversagen führen.
Man hat viel zur Hepatitis E dazu gelernt. Lange hieß es, Schwangere seien als einzige durch dieses Virus gefährdet. Diese Beobachtung wurde allerdings eher bei Epidemien in Indien und Afrika gemacht, wo ein anderer Hepatitis-E-Typ verbreitet ist als hier: Der Genotyp 1. Diese Hepatitis-E-Variante ist gerade im letzten Schwangerschaftsdrittel eine ernste Gefahr: Es gibt Schätzungen, dass eine von vier Schwangeren in dem Fall an Komplikationen wie z.B. Leberversagen stirbt.
In Europa und Deutschland ist eher der Genotyp 3 verbreitet. Für Schwangere scheint diese Hepatitis-E-Variante seltener gefährlich zu sein. Dafür hat sie eine andere, tückische Eigenschaft: Die Infektion kann chronisch werden, wenn Menschen stark immungeschwächt sind. Insbesondere für Organtransplantierte ist das Virus eine Bedrohung. Chronische Hepatitis E kann bei diesen Menschen in gerade einmal ein bis drei Jahren zu einer schweren Leberzirrhose führen. Solch schnelle Verläufe kennt man von anderen chronischen Hepatitisinfektionen nicht, die oft mehrere Jahrzehnte für die Zerstörung der Leber brauchen. Offiziell sind keine Medikamente für Hepatitis E zugelassen, doch das alte antivirale Mittel Ribavirin wird in solchen schweren Fällen mitunter eingesetzt. Gut zwei Drittel der schwerkranken Hepatitis-E-Patienten können so geheilt werden; doch wenn Ribavirin versagt, gibt es kaum weitere Möglichkeiten.
Hepatitis E ist nicht immer nur auf die Leber beschränkt: In einigen Fällen können auch neurologische Krankheiten auftreten. Diese reichen von Kribbeln und Missempfinden bis hin zu erheblichen Schmerzen und gar Lähmungserscheinungen. In einigen Fällen trat ein Guillain-Barré-Syndrom auf, welches zu Lähmungen, gestörtem Tastsinn und Doppelbildern beim Sehen führen kann. Solche Störungen können langwierig sein, monatelang andauern und bilden sich nicht immer vollständig zurück.
Bis vor kurzem waren Blutprodukte ein weiterer Übertragungsweg der Hepatitis E: Auf HIV, Hepatitis B und C werden Blutspenden seit langem untersucht, doch bei Hepatitis E hielt man es nicht für notwendig und zu teuer. Dabei wurde lange ignoriert, dass gerade Menschen, die Blutkonserven benötigen, besonders gefährdet durch Hepatitis E sind und in bis zur Hälfte der Fälle einen chronischen Verlauf erleiden. Nach jahrelangen Bemühungen und erheblichen Widerständen der Blutbanken wurde 2019 vom Paul-Ehrlich-Institut endlich angeordnet, dass alle Blutspenden künftig auch auf Hepatitis E getestet werden müssen. Die HEV-Testung von Blutspendern begann im Herbst 2019 und konnte bereits eine Reihe von Infektionen verhindern. Seit dem 1. Januar 2020 müssen auch bereits vorhandene Blutprodukte auf Hepatitis E getestet werden. Nur für therapeutische Frischplasmen, die über lange Zeit gelagert und aufbewahrt werden, gilt noch eine Übergangszeit bis zum Jahresende; ab dem 1. Januar 2021 müssen auch diese vor der Abgabe auf Hepatitis E untersucht werden. Eine wichtige Quelle von Infektionen ist damit ausgeschaltet. Selbst wenn die meisten Hepatitis-E-Infektionen hierzulande über rohes Fleisch übertragen werden, kann man immer noch frei entscheiden, ob man dieses konsumieren möchte oder nicht. Doch wer schwer krank ist und Blutprodukte benötigt, hat keine Kontrolle darüber, welches Produkt er erhält.
Gegen Hepatitis A und B gibt es in Europa seit vielen Jahren Impfstoffe, aber nicht gegen Hepatitis E. Dabei wäre dies wohl möglich: China zeigt uns dies seit über acht Jahren. Der dort erhältliche Impfstoff richtet sich allerdings gegen den Genotyp 1. Ob eine Impfung aus China auch gegen „unsere“ Hepatitis-E-Viren schützen würde, ist bis dato nicht geklärt. Da Hepatitis E in Deutschland häufiger ist als Hepatitis A, wäre es wünschenswert, wenn auch in Europa eines Tages Schutzimpfungen zur Verfügung stünden. Dies wäre insbesondere für gefährdete Menschen mit Immunschwäche ein zusätzlicher Schutz. Derzeit ist jedoch in Europa das Interesse bei Herstellerfirmen und in der Ärzteschaft gering.
Deutsche Leberhilfe e.V.
Quellen:
https://www.who.int/news-room/fact-sheets/detail/hepatitis-e
https://www.rki.de/DE/Content/Infekt/EpidBull/Merkblaetter/Ratgeber_HepatitisE.html#doc6819228bodyText3
https://www.pei.de/SharedDocs/Downloads/DE/arzneimittelsicherheit/haemovigilanz/bescheide/2019-02-05-abwehr-arzneimittelrisiken-testung-blutspender-hepatitis-e.pdf?__blob=publicationFile&v=3
Welt-Hepatitis-Tag
Am 28. Juli 2020 ist Welt-Hepatitis-Tag unter dem Motto: „Hepatitis: Findet die fehlenden Millionen!“ Im Hauptfokus des Aktionstages stehen die chronische Hepatitis B und C, welche nach WHO-Schätzungen insgesamt 328 Millionen Menschen betreffen. Schätzungsweise 290 Millionen dieser Betroffenen ahnen nichts von ihren Infektionen, die lange stumm verlaufen und unbehandelt zu tödlichen Spätfolgen wie Zirrhose und Leberzellkrebs führen können. Für beide Infektionen gibt es jedoch wirksame Behandlungsmöglichkeiten: Hepatitis B ist kontrollierbar und Hepatitis C ist sogar heilbar. Umso wichtiger ist es, die unbekannt Infizierten rechtzeitig zu finden. Informationen zum Welt-Hepatitis-Tag finden Sie auf www.welthepatitistag.info und in englischer Sprache auf www.worldhepatitisday.org.
Wer ist die Deutsche Leberhilfe e.V.?
Die Deutsche Leberhilfe e.V. wurde 1987 von engagierten Patienten gegründet. Der gemeinnützige Verein ist bundesweit tätig und hat sich als Informationsschnittstelle zwischen Ärzten und Leberpatienten etabliert. Die Leberhilfe verfolgt als Hauptziel, Hilfe zur Selbsthilfe zu leisten, indem sie Patienten und ihre Angehörigen berät und Informationsschriften in verständlicher Sprache herausgibt. Ein weiteres Ziel des Vereins ist, die Bevölkerung u¨ber mögliche Ursachen, Verlauf, Therapie und Verhütung von Leberkrankheiten zu informieren. Langfristig soll dies dazu beitragen, Vorurteile zu entkräften und den schlechten Ruf der Lebererkrankungen als „selbstverschuldete” Krankheiten zu verbessern. In diesem Rahmen ist die Leberhilfe in Deutschland Ausrichter des Welt-Hepatitis-Tages. Der Verein wird von einem ehrenamtlich tätigen Vorstand geleitet und hat in Köln seine Geschäftsstelle, die mit erfahrenen Mitarbeitern besetzt ist. Bei medizinischen Fragen wird die
Leberhilfe von einem wissenschaftlichen Beirat unterstützt. Dieser besteht aus namhaften Fachärzten und Wissenschaftlern, die die Richtigkeit, Aktualität und Seriosität der medizinischen Informationen gewährleisten.
Kontakt:
Deutsche Leberhilfe e.V.
Tel.: 0221/2829980
info@leberhilfe.org
www.leberhilfe.org
Informationen zum Welt-Hepatitis-Tag:
www.welthepatitistag.info und www.worldhepatitisday.org
Colitis ulcerosa – „back to the roots”: Jahrelanger Krankheitsverlauf mit Komplikationen
Patienten mit Colitis ulcerosa werden bei einem mittelschweren bis schweren akuten Schub zunächst mit Steroiden behandelt. Bei einem „steroidabhängigen Verlauf“ sollte mit einer immunsuppressiven Therapie (in der Regel Azathioprin), bei Nichtansprechen oder Unverträglichkeit von Azathioprin mit einem für die Erkrankung zugelassenen Biologikum therapiert werden. Wie ein derartiges Therapieregime über 25 Jahre funktionieren kann, zeigt die folgende Kasuistik.
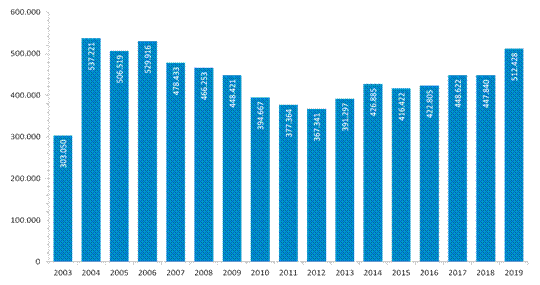
Das Einladungsverfahren zur Darmkrebsvorsorge zeigt erste Erfolge!
Ab 1. Juli 2019 sind die gesetzlichen Krankenkassen aufgefordert, alle ihre anspruchsberechtigten männlichen Mitglieder ab 50 Jahren und Frauen ab 55 Jahren zur Teilnahme an der Darmkrebsvorsorge alle 5 Jahre schriftlich einzuladen.
Erste vorläufige Abrechnungszahlen, die das Zentralinstitut der Kassenärztlichen Versorgung (ZI) mitgeteilt hat, zeigen, dass das Einladungsverfahren wirkt. So hat sich die Zahl der Bürger, die sich einer Koloskopie unterzogen haben, von 448.900 (im Jahre 2018) auf 512.500 (im Jahre 2019) erhöht. Der Anstieg betrug im Bundesdurchschnitt 14.4%. In Hamburg, Niedersachsen und Westfalen-Lippe nahm die Teilnahmerate sogar um > 20% zu.
Besonders eindrucksvoll zeigt sich diese Entwicklung, wenn man einzelne Quartale miteinander vergleicht. Dabei ist zu berücksichtigen, das schon ab April 2019 Männern ab 50 Jahren eine Vorsorgedarmspiegelung angeboten werden konnte, aber erst am dem 1. Juli 2019 die Krankenkassen aktiv per Brief an ihre Mitglieder tätig wurden. In Folge davon steigt die Teilnahmerate an der Vorsorgekoloskopie im 1. Quartal 2019 um 6.2% (+7273), im 2. Quartal um 8.2% (+9225), im 3. Quartal um 24.3% (+26187) und im 4. Quartal um 19.9% (+21903) (jeweils verglichen mit dem entsprechenden Quartal 2018). Insgesamt erreicht und übersteigt die Teilnehmerzahl an der Vorsorgekoloskopie das Niveau der Jahre 2004-2006, zu Beginn der Einführung der Darmkrebsvorsorge.
Teilnahme an der Vorsorgekoloskopie 2003-2019, Quelle ZI, 2020
Es bleibt abzuwarten, welchen Einfluss die „Corona-Pandemie“ kurz- und mittelfristig auf die Teilnahmerate von Bürgern an der Darmkrebsvorsorge haben wird.
Welt-Hepatitis-Tag am 28. Juli 2020
Hepatitis A bis E: Fakten und häufige Irrtümer
Köln, 24. Juli 2020. Fünf Hepatitis-Viren sind derzeit bekannt: Hepatitis A, B, C, D und E. Diese Viren sind sehr unterschiedlich: Sie werden anders übertragen, es gibt verschiedene Schutz- und Behandlungsmöglichkeiten und auch der Verlauf ist nicht der Gleiche. Gemeinsam haben diese Viren nur eins: Sie führen alle zu einer Leberentzündung, also einer Hepatitis.
Viele Menschen kennen nicht die Unterschiede zwischen diesen Viren. Wie auch? Wer sich nicht gerade beruflich damit beschäftigt, braucht schon einen konkreten Anlass. Zum Beispiel, wenn man selbst oder ein Angehöriger eine Hepatitis-Diagnose bekommt. Häufig melden sich Anrufer bei der Deutschen Leberhilfe e.V. mit den Worten „Ich habe Hepatitis und suche mehr Informationen“. Unsere erste Rückfrage ist dann immer, um welche Hepatitis es sich handelt. Denn ein Mensch mit Hepatitis B benötigt ganz andere Informationen als ein Hepatitis-C-Patient oder jemand, der akut mit Hepatitis E infiziert ist.
Anlässlich des Welt-Hepatitis-Tages am 28. Juli 2020 möchten wir Ihnen daher hier eine Übersicht über die Hepatitis-Viren A bis E geben. Dabei darf auch eine Aufstellung der häufigsten Hepatitis-Irrtümer nicht fehlen!
Hepatitis-A-Virus
Wann entdeckt? 1973 durch Stephen M. Feinstone und Kollegen.
Ansteckung: Schmierinfektionen, z.B. kontaminierte Nahrungsmittel, Trink- oder Badewasser. Bestimmte sexuelle Praktiken (oral-anal) können ebenfalls zur Infektion führen.
Beschwerden: Häufig nur unspezifische Beschwerden, in ca. 20% der Fälle Gelbsucht.
Schutzimpfung verfügbar? Ja.
Inkubationszeit: 5 bis 50 Tage, im Durchschnitt 25 bis 30 Tage.
Diagnose: Bluttest auf Antikörper, anti-HAV-IgM und anti-HAV-IgG.
Ist man nach Ausheilung immun? Ja.
Kann die Infektion chronisch werden? Nein.
Was sind die Risiken? Die Infektion wird nicht chronisch und heilt in der Regel folgenlos von selbst innerhalb von Monaten aus. Schwere Verläufe bei Senioren und chronisch Leberkranken sind möglich.
Gibt es eine Therapie? Keine, nur symptomatisch.
Was sind die häufigsten Hepatitis-A-Irrtümer?
– Verwechslung mit anderen Hepatitis-Viren
– Zu glauben, das Virus könne sich verwandeln („erst Hepatitis A, dann B, dann C“) – es sind völlig unterschiedliche Viren, die sich nicht ineinander umwandeln können.
Hepatitis-B-Virus
Wann entdeckt? 1965–67 durch Baruch S. Blumberg und Kollegen.
Ansteckung: Austausch von Blut und Körperflüssigkeiten. Sexualpartner sind gefährdet, ebenso Neugeborene von infizierten Müttern. In der Drogenszene sind Infektionen durch gemeinsam benutztes Spritzbesteck häufig. Hygienemängel bei Tätowierungen, Piercing oder medizinischen Instrumenten sind ebenfalls ein Risikofaktor.
Beschwerden: Häufig nur unspezifische Beschwerden, in ca. 20% der Fälle Gelbsucht bei akuter Infektion. Bei chronischer Infektion im Spätstadium können Beschwerden der Leberzirrhose und ihrer Komplikationen auftreten.
Schutzimpfung verfügbar? Ja.
Inkubationszeit: 45 bis 180 Tage, im Durchschnitt etwa 60 bis 120 Tage.
Diagnose: Zunächst Bluttest auf die Virushülle (HBs-Antigen) und Antikörper als Immunreaktion (anti-HBs und anti-HBc). Mit diesen drei Werten kann man bereits erkennen, ob jemand infiziert ist, ausgeheilt war, gesund und/oder geimpft ist. Bei chronischer Infektion wird vor allem die HBV-DNA-Viruslast überwacht.
Ist man nach Ausheilung immun? Ja, aber das Virus hinterlässt Spuren im Organismus. Das Hepatitis-B-Virus kann im ersten halben Jahr dauerhaft aus dem Blut verschwinden. Übrig bleiben nur noch Antikörper, die vom Immunsystem gebildet wurden und vor einer Neuinfektion schützen. Dies wird oft als „Ausheilung“ bezeichnet und auch wir verwenden diesen Begriff: Die Betroffenen sind dann nicht mehr ansteckend und haben meist nie wieder Probleme mit Hepatitis B. Eine erneute Infektion ist nicht möglich. Allerdings hinterlässt das B-Virus auch nach einer „Ausheilung“ seine DNA im Kern der Leberzellen. Wenn das Immunsystem sehr geschwächt wird (z.B. unter Chemotherapien oder bei AIDS-Kranken), kann selbst eine „ausgeheilte“ Hepatitis B noch Jahrzehnte später wieder aktiv werden. Dies bezeichnet man als „Reaktivierung“. Das Hepatitis-B-Virus ist das einzige bekannte Hepatitis-Virus, welches diese tückische Eigenschaft besitzt.
Kann die Infektion chronisch werden? Ja. Wenn das HBs-Antigen länger als sechs Monate im Blut messbar bleibt, ist die Infektion chronisch und oft dauerhaft. Bei gesunden Erwachsenen ist dies nur bei maximal 5% der Fall, bei Immungeschwächten ist das Risiko höher. Werden Säuglinge bzw. Kleinkinder infiziert, wird die Infektion sogar in bis zu 90% der Fälle chronisch.
Was sind die Risiken? Frische Hepatitis-B-Infektionen können im ersten halben Jahr folgenlos von selbst „ausheilen“, wobei die DNA in den Leberzellen verbleibt. Selten kommt es zum akuten Lebersagen, wenn das Immunsystem überreagiert und es zu sehr schweren Leberentzündungen kommt. Ein akutes Leberversagen ist auch bei Reaktivierungen möglich, wenn diese zu spät erkannt werden.
Wenn die Hepatitis-B-Infektion chronisch wird, besteht sie häufig lebenslang. Nach Jahren oder Jahrzehnten kann dies zu einer Leberzirrhose (Narbenleber) oder Leberzellkrebs führen. Chronische Infektionen können mitunter auch andere Organe, wie z.B. die Nieren gefährden.
Gibt es Therapiemöglichkeiten? Ja. Antivirale Medikamente gegen Hepatitis B können das Virus sehr gut unterdrücken, aber nicht ganz ausheilen. Daher müssen sie in der Regel dauerhaft eingenommen werden. Heilende Hepatitis-B-Therapien zu finden, ist ein Ziel der Forschung.
Die heute verfügbaren Medikamente sind für chronische Hepatitis B zugelassen, um den Verlauf abzumildern und Leberschäden zu verhindern. Ansonsten sind diese Medikamente nur in bestimmten Situationen sinnvoll: Bei lebensbedrohlichen Akutverläufen, bei hochinfektiösen Schwangeren (zum Schutz des Kindes) oder falls bei einem Patienten die Gefahr einer Reaktivierung besteht.
Was sind die häufigsten Hepatitis-B-Irrtümer?
– Zu glauben, man werde durch die HBV-Impfung „angesteckt“ (Der Impfstoff enthält nur leere Virushüllen und keine vollständigen Viren)
– übertriebene Erwartungen an die derzeit verfügbaren Medikamente, die noch nicht heilend sind.
Hepatitis-C-Virus
Wann entdeckt? 1989 durch Michael Houghton und Kollegen.
Ansteckung: Blut-zu-Blutkontakt. Blutprodukte vor 1991 waren eine häufige Infektionsquelle, sind heute aber sicher. In der Drogenszene sind Infektionen durch gemeinsam benutztes Spritzbesteck häufig. Hygienemängel bei Tätowierungen, Piercing oder medizinischen Instrumenten sind ebenfalls ein Risikofaktor. Eine sexuelle Übertragung ist deutlich seltener als bei Hepatitis B. Bei harten, „verletzungsträchtigen“ und homosexuellen Praktiken ist auch Hepatitis C jedoch häufig übertragbar.
Beschwerden: Häufig nur unspezifische Beschwerden, in ca. 20% der Fälle Gelbsucht bei akuter Infektion. Bei chronischer Infektion im Spätstadium können Beschwerden der Leberzirrhose und ihrer Komplikationen auftreten.
Schutzimpfung verfügbar? Nein. Eine solche zu finden ist schwierig, weil es auch nach einer Heilung keine natürliche Immunität gegen Hepatitis C gibt.
Inkubationszeit: Antikörper werden meist 7 bis 8 Wochen nach der Infektion positiv. Dies kann jedoch auch deutlich kürzer oder länger dauern (2 Wochen bis 6 Monate). Die HCV-RNA ist oft schon nach wenigen Tagen im Blut positiv.
Diagnose: Zunächst Bluttest auf Antikörper (anti-HCV). Wenn die Antikörper positiv sind, wird ein aufwändigerer Test auf das Erbmaterial des Virus gemacht, die HCV-RNA. Ist die HCV-RNA positiv, hat man Hepatitis C und sollte sich fachärztlich beraten lassen.
Ist man nach Ausheilung immun? Nein. Erneute Ansteckungen mit Hepatitis C sind jederzeit möglich.
Kann die Infektion chronisch werden? Ja. 50 bis 90% der Neuinfektionen mit dem Hepatitis-C-Virus bleiben chronisch. Spätere Spontanheilungen sind selten bzw. umstritten. Eine Heilung mit Medikamenten ist heute jedoch fast immer möglich.
Was sind die Risiken? Eine Neuinfektion kann in einigen Fällen folgenlos von selbst ausheilen. Schwere Akutverläufe sind bei Hepatitis C sehr selten. Bei chronischer Hepatitis C kann es nach Jahren oder Jahrzehnten zu einer Leberzirrhose kommen. Im Zirrhose-Stadium ist dann auch das Risiko von Leberzellkrebs erhöht. Chronische Hepatitis C erhöht möglicherweise auch das Risiko anderer Erkrankungen außerhalb der Leber, wie z.B. Herz- und Nierenerkrankungen oder verschiedener Tumoren.
Gibt es Therapiemöglichkeiten? Ja. Hepatitis C ist heute fast immer dauerhaft heilbar. Wenn die HCV-RNA aus dem Blut verschwindet und 3 bis 6 Monate später immer noch negativ ist, gelten Patienten als geheilt. Spätere Rückfälle sind sehr selten und die Wahrscheinlichkeit sinkt mit jedem Jahr. Anders als Hepatitis B scheint das C-Virus keine Langzeit-Reservoirs im Körper zu haben. Heutige Medikamente können oft schon beim ersten Versuch über 95% der Hepatitis-C-Infektionen dauerhaft eliminieren. Bei den wenigen Patienten, die noch eine zweite Therapie benötigen, sind die Erfolgschancen ähnlich hoch. Frühere Therapien im Interferonzeitalter waren im Erfolgsfall ebenfalls heilend, hatten aber deutlich mehr Nebenwirkungen und erreichten das Heilungsziel seltener.
Was sind die häufigsten Hepatitis-C-Irrtümer?
– Zu glauben, Hepatitis C sei „unheilbar“.
– Zu glauben, Hepatitis C sei „früher unheilbar“ gewesen und erst durch die neuen Medikamente heilbar geworden.
– Übertriebene Ansteckungsängste und der Glaube, man bekomme Hepatitis C schon durch harmlose Alltagskontakte.
– Zu glauben, Hepatitis C sei „das schlimmste Virus“ (Hepatitis B ist nicht besser und Hepatitis D noch schlimmer).
Hepatitis-D-Virus (Hepatitis Delta)
Wann entdeckt? 1978 durch Mario Rizzetto und Kollegen.
Ansteckung und Beschwerden: Wie bei Hepatitis B.
Schutzimpfung verfügbar? Indirekt ja. Die Hepatitis-B-Impfung schützt auch vor Hepatitis D, da das Delta-Virus nur gemeinsam mit dem Hepatitis-B-Virus existieren kann. Das Hepatitis-D-Virus benötigt die Hülle des Hepatitis-B-Virus zur Vermehrung.
Inkubationszeit: Wenn man sich gleichzeitig mit Hepatitis B und D ansteckt, ist die Inkubationszeit der beiden Viren schwer voneinander unterscheidbar. Wenn man bereits chronische Hepatitis B hat und sich erst später auch mit Hepatitis D infiziert, beträgt die Inkubationszeit etwa 4 Wochen.
Diagnose: Ohne Hepatitis-B-Diagnose (positives HBs-Antigen, siehe oben) braucht man nicht nach Hepatitis D zu suchen. Wenn man erstmals positiv auf Hepatitis B getestet wird, oder wenn später bei chronischer Hepatitis B ein Verdacht besteht, sollte immer auch nach Antikörpern gegen das D-Virus (anti-HDV) gesucht werden. Wenn diese Antikörper positiv sind, erfolgt ein Test auf das Erbmaterial des Virus, die HDV-RNA. Ist dann auch die HDV-RNA positiv, hat man Hepatitis D.
Ist man nach Ausheilung immun? Wenn über Jahre die HDV-RNA nach einer Therapie nicht nachweisbar ist, ist die Hepatitis D ausgeheilt. Eine sichere Immunität gegen eine erneute Infektion liegt jedoch nicht vor. Wenn auch die Hepatitis B „ausgeheilt“ ist (anti-HBs positiv), gilt aber auch die Ausheilung der Hepatitis-D-Infektion als gesichert.
Was sind die Risiken? Eine Neuinfektion kann in einigen Fällen folgenlos von selbst ausheilen, insbesondere wenn auch die begleitende Hepatitis-B-Infektion verschwindet. Eine chronische Hepatitis-B/D-Infektion erhöht das Risiko von schweren Leberschäden wie Zirrhose und Leberzellkrebs. Hepatitis D gilt daher als das gefährlichste bekannte Hepatitis-Virus.
Gibt es Therapiemöglichkeiten? Bislang sind noch keine Medikamente offiziell für Hepatitis D zugelassen. Interferon wird mitunter eingesetzt und kann die Virusmenge bei einem Teil der Patienten unterdrücken. Rückfälle nach dem Therapieende sind jedoch sehr häufig und die Heilungsraten liegen insgesamt bei ca. 10%. Im Herbst 2020 wird die Zulassung eines ersten antiviralen Medikamentes gegen Hepatitis D in Europa erwartet. Diese neue Behandlung wird zunächst als Dauertherapie eingesetzt. Sie kann die Virusmenge senken und damit voraussichtlich die Leber vor Schäden schützen. Ob auch eine Heilung möglich ist, müssen zukünftige Studien zeigen.
Was sind die häufigsten Hepatitis-D-Irrtümer? Mitunter wird das Hepatitis-D-Virus mit Hepatitis E verwechselt (siehe unten).
Hepatitis-E-Virus
Wann entdeckt? 1983 durch Mikhail S. Balayan.
Ansteckung: Hierzulande insbesondere durch rohes Fleisch von Haus- und Wildschweinen und Rotwild, ggf. auch durch Erdbeeren und andere Feldfrüchte, die mit Tierfäkalien gedüngt sind. Blutprodukte waren bis vor kurzem eine weitere Übertragungsquelle, aber neue Blutspenden werden inzwischen auf das Virus untersucht. In Entwicklungsländern wird Hepatitis E ähnlich wie Hepatitis A übertragen.
Beschwerden: Häufig nur unspezifische Beschwerden, in ca. 20% der Fälle akute Gelbsucht.
Schutzimpfung verfügbar? Hierzulande nein. In China existiert seit 2012 ein Impfstoff, der aber gegen einen anderen Untertyp des Virus gerichtet ist (Genotyp 1). Ob diese Impfung auch gegen unsere hiesigen Hepatitis-E-Viren (Genotyp 3) schützen könnte, ist unklar.
Inkubationszeit: 15 bis 64 Tage.
Diagnose: Bluttest auf Antikörper, anti-HEV-IgM und anti-HEV-IgG. Bei konkretem Verdacht kann auch ein direkter Test auf das Erbmaterial des Hepatitis-E-Virus erfolgen.
Ist man nach Ausheilung immun? Über viele Jahre ja. Ob die Immunität sogar lebenslang hält, ist umstritten, da die Zahl der Antikörper im Lauf der Jahre zurückgeht.
Kann die Infektion chronisch werden? Chronische Verläufe sind selten und betreffen nur Menschen mit Immunschwäche (z.B. Organtransplantierte, Chemotherapie, Leukämie etc.).
Was sind die Risiken? Die Infektion heilt in der Regel folgenlos von selbst aus. Schwere Verläufe bei chronisch Leberkranken sind jedoch möglich. In Afrika und Indien wurde über häufigere Todesfälle bei Schwangeren und Kleinkindern berichtet, wobei dort jedoch ein anderer Untertyp der Hepatitis E verbreitet ist (Genotyp 1). Neurologische Komplikationen, z.B. mit Schmerzen oder Lähmungserscheinungen, wurden in einigen Fällen beobachtet. Menschen mit Immunschwäche sind gefährdet, einen chronischen Verlauf zu bekommen. Chronische Hepatitis E kann in weniger als drei Jahren zu einer Zirrhose führen. Bei Hepatitis E geht man schon nach drei Monaten von einem chronischen Verlauf aus, wenn die HEV-RNA dann immer noch positiv ist.
Gibt es eine Therapie? Es gibt keine offizielle zugelassene Therapie. Ein antivirales Mittel aus der Hepatitis-C-Therapie, das Ribavirin, kann jedoch auch erfolgreich bei chronischer Hepatitis E oder schweren Akutverläufen eingesetzt werden. Das Ziel ist eine Ausheilung der Hepatitis-E-Infektion.
Was sind die häufigsten Hepatitis-E-Irrtümer?
– Verwechslung mit Hepatitis D und der Irrglaube, „das kann man doch nur kriegen, wenn man auch Hepatitis B hat“.
– Zu glauben, Hepatitis E gebe es nur in fernen Ländern (jeder sechste Bundesbürger war schon einmal mit Hepatitis E infiziert).
– Zu glauben, das Virus sei nur für Schwangere gefährlich.
– Zu glauben, es gebe keine Therapiemöglichkeiten.
– Zu glauben, das Virus werde niemals chronisch.
Welt-Hepatitis-Tag
Am 28. Juli 2020 ist Welt-Hepatitis-Tag unter dem Motto: „Hepatitis: Findet die fehlenden Millionen!“ Im Hauptfokus des Aktionstages stehen die chronische Hepatitis B und C, welche nach WHO-Schätzungen insgesamt 328 Millionen Menschen betreffen. Schätzungsweise 290 Millionen dieser Betroffenen ahnen nichts von ihren Infektionen, die lange stumm verlaufen und unbehandelt zu tödlichen Spätfolgen wie Zirrhose und Leberzellkrebs führen können. Für beide Infektionen gibt es jedoch wirksame Behandlungsmöglichkeiten: Hepatitis B ist kontrollierbar und Hepatitis C ist sogar heilbar. Umso wichtiger ist es, die unbekannt Infizierten rechtzeitig zu finden. Informationen zum Welt-Hepatitis-Tag finden Sie auf www.welthepatitistag.info und in englischer Sprache auf www.worldhepatitisday.org.
Wer ist die Deutsche Leberhilfe e.V.?
Die Deutsche Leberhilfe e.V. wurde 1987 von engagierten Patienten gegründet. Der gemeinnützige Verein ist bundesweit tätig und hat sich als Informationsschnittstelle zwischen Ärzten und Leberpatienten etabliert. Die Leberhilfe verfolgt als Hauptziel, Hilfe zur Selbsthilfe zu leisten, indem sie Patienten und ihre Angehörigen berät und Informationsschriften in verständlicher Sprache herausgibt. Ein weiteres Ziel des Vereins ist, die Bevölkerung u¨ber mögliche Ursachen, Verlauf, Therapie und Verhütung von Leberkrankheiten zu informieren. Langfristig soll dies dazu beitragen, Vorurteile zu entkräften und den schlechten Ruf der Lebererkrankungen als „selbstverschuldete” Krankheiten zu verbessern. In diesem Rahmen ist die Leberhilfe in Deutschland Ausrichter des Welt-Hepatitis-Tages. Der Verein wird von einem ehrenamtlich tätigen Vorstand geleitet und hat in Köln seine Geschäftsstelle, die mit erfahrenen Mitarbeitern besetzt ist. Bei medizinischen Fragen wird die Leberhilfe von einem wissenschaftlichen Beirat unterstützt. Dieser besteht aus namhaften Fachärzten und Wissenschaftlern, die die Richtigkeit, Aktualität und Seriosität der medizinischen Informationen gewährleisten.
Kontakt:
Deutsche Leberhilfe e.V.
Tel.: 0221/2829980
info@leberhilfe.org
Informationen zum Welt-Hepatitis-Tag:
Darmkrebsvorsorge geht auch in Corona-Zeiten
Mehr als 7500 Mal ist das neue Video der niedergelassenen Magen-Darm-Ärzte angeschaut worden, seit es kurz nach Einführung der Corona-Beschränkungen auf Youtube hochgeladen worden ist. „Das zeigt, dass die Menschen trotz weit verbreiteter Unsicherheit das Interesse an der Darmkrebsvorsorge nicht verloren haben“, sagt Dr. Horst Hohn, der Initiator des kleinen Filmprojekts der niedergelassenen Magen-Darm-Ärzte.
„Die Menschen zögern aus den unterschiedlichsten Gründen, zur Darmkrebsvorsorge zu gehen“, stellt Dr. Hohn fest. „Mit unserem Video wollen wir die unbegründete Scheu vor der Untersuchung nehmen, indem wir die Abläufe detailliert und verständlich erklären. Wir haben dafür eine eingängige und ansprechende Form gesucht, die offenbar bei den Videobetrachtern ankommt.“
Die niedergelassenen Magen-Darm-Ärzte sind in ihren Praxen von jeher auf sehr hohe Hygienestandards eingestellt, die sich nach Vorgaben des Robert Koch-Instituts richten und von den Behörden kontrolliert werden. Vor dem Hintergrund des Risikos von Covid 19-Infektionen haben sie darüber hinaus alle Maßnahmen ergriffen, die erforderlich sind, um Patienten und Personal höchst mögliche Sicherheit zu geben.
Die Darmspiegelung kann in vielen Fällen tatsächlich Darmkrebs verhindern. Es ist unbestritten die effektivste Krebsvorsorge, die die Medizin derzeit zu bieten hat. „Mit unserem Video beschreiten wir neue Wege, um den Menschen im Vorfeld zu erklären, was sie bei der Untersuchung erwartet“, sagt Dr. Hohn. „Auf dem YouTube Channel kann sich jeder unter https://www.youtube.com/watch?
Neue Studie zur Behandlung des Morbus Crohn
Untersuchung der Wirksamkeit und Sicherheit von subkutan verabreichtem CT-P13 als Erhaltungstherapie bei Patienten mit mittelschwerem bis schwerem aktivem Morbus Crohn – mehr lesen
Trotz der Corona-Krise sind wir weiterhin für Sie da – bitte beachten Sie die Maskenpflicht!
Update 27.04.2020:
Bitte beachten Sie die ab dem 27.04.2020 geltende Maskenpflicht für Arztpraxen in NRW!
Liebe Patientinnen und Patienten,
die Corona-Krise betrifft uns alle und führt zu erheblichen Einschränkungen in unserem Leben.
Wir sind trotz allem weiterhin für Sie da, unsere Praxis bleibt geöffnet.
Die Gesundheit unserer Patienten sowie des gesamten Teams stehen an erster Stelle.
Aus diesem Grund haben wir unseren Praxisablauf den behördlichen Vorgaben angepasst.
Die Sprechstunde wird vorwiegend telefonisch durchgeführt. Endoskopien, besonders bei akuten Beschwerden und Abklärung ernsthafter Erkrankungen erfolgen weiterhin.
Zu Ihrer und unserer Sicherheit dürfen Patienten nur einzeln die Praxis betreten. Bitte haben Sie Verständnis dafür, dass Ihre Begleitung draußen warten muss. Sie wird telefonisch informiert, sobald Sie abgeholt werden können.
Bitte nehmen Sie die empfohlenen Desinfektionsmaßnahmen und das Einhalten eines Sicherheitsabstandes von mindesten 1,5 m bei Betreten der Praxis ernst.
Nur unter Einhalten dieser Vorgaben können wir den Praxisbetrieb für Sie weiterhin gefahrlos aufrechterhalten.
Bleiben Sie gesund!
Ihr Praxisteam